

食道疾患
主な診療の対象は食道癌です。食道癌の治療は消化器癌のなかで最も難しく、そのため症例の蓄積による豊富な診療経験がとくに重要です。当科は、現在まで1,000例以上の食道癌手術経験を有する全国でも有数の施設で、すぐれた手術成績を世界に発信してきました。食道切除再建術は大きな侵襲を伴いますが、周術期管理の向上により安全に施行できるようになってきました。また胸腔鏡補助手術の導入により皮膚切開を小さくして低侵襲化することが可能となっています。 食道癌は他の消化器癌と異なり放射線療法、化学療法の効果が期待できます。これらを手術と組み合わせた集学的治療により治療成績の向上を図っています。近年、化学放射線療法の治療成績も向上しており、患者様の希望によっては非手術治療による根治を目指すことも可能です。 このように当科では食道癌のあらゆる病態において対応可能です。その他、難治性の逆流性食道炎やアカラジアに対する腹腔鏡下手術にも取り組んでいます。
胃疾患
近年、胃癌の手術術式は著しく多様化しています。腹腔鏡手術や胃内手術などの工夫で病期や全身状態によって多くの選択が可能となってきました。当科では九州大学先端医工学診療部、次世代低侵襲治療学講座との緊密な協力のもと、鏡視下手術においても充実したスタッフを揃えています。さらに内視鏡下手術支援システム(ロボット手術)による胃切除術も世界に先駆けて行っています。 進行再発例における化学療法や術後補助療法もわれわれの主要なテーマのひとつです。この分野での有望な新規抗癌剤も登場しており副作用が少なく2週間に1回程度の外来通院で可能な病態に応じた最適な治療法の開発に取り組んでいます。
大腸疾患
大腸手術においても腹腔鏡手術が普及してきており、大腸癌に対しては当科でも積極的に導入しています。一方、他臓器浸潤を有する進行例に対しては積極的な合併切除による根治手術を目指しています。例として、局所再発の直腸癌に対して骨盤内臓全摘術を行うことにより良好な治療結果が得られています。肝転移や肺転移例を有する進行例でも切除により長期生存が得られる場合があります。肝臓外科、呼吸器外科チームを有する当科においては一期的手術が可能です。胃癌同様、新規抗癌剤の臨床研究にも取り組んでいます。九州・沖縄の各施設と連帯しての前向き試験を行い、エビテンスのある最適な治療を提供します。
九州大学病院 第二外科(消化管外科(2))の食道がん診療のご紹介
九州大学第二外科では、1964年に九州(福岡)でいち早く食道がんに対する手術を開始しこれまで約1600例以上の手術を行っています。福岡のみならず、全国にみても有数の診療実績がある診療科です。これまでの多くの診療経験から、食道がんに対する様々な工夫を行い、多くの患者さんのお役に立てることを願って、日々診療を行っています。
疫学:食道がんは日本のがん患者さんのうち8番目に多く、がんで亡くなる患者さんの9番目に多い病気です。60~70歳代の男性がかかりやすい、と言われています。
原因:お酒やたばこが一番の原因ですが、他にも様々な要因があるといわれています。
症状:早い段階では症状はありません。進行した状況では、食べ物がつかえる、声のかすれ、飲み込みにくいなどの症状を自覚することがあります。
進行の程度によって、治療法が異なります。ごく早期の段階では、内視鏡(胃カメラ)でがんを取り除くことができることがあります。それ以外の転移がない食道がんに対する標準的な治療は手術です。通常は、手術の前に抗がん剤治療を行い、手術を行います。
わたしたち九州大学第二外科では、食道がんに対して、外科手術のみならず、化学療法や放射線療法も含めた総合的(集学的)治療を提案・提供することができます。がんが大きい
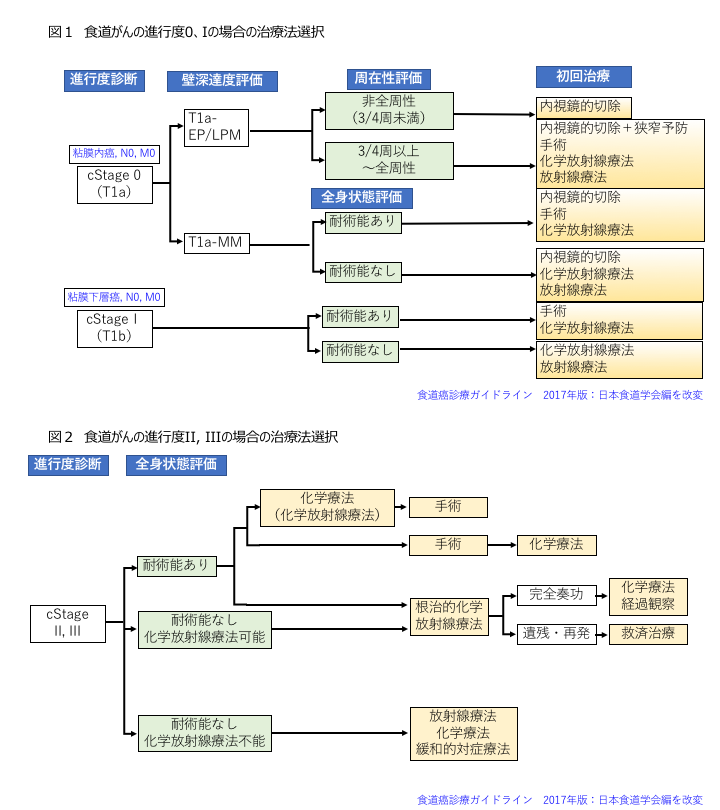
場合には、手術前の薬物療法と放射線治療でがんを小さくしてから手術をします。さまざまな理由で手術ができない患者さんには、放射線と薬物療法を組み合わせて、がんを消失させる治療をすることもあります。
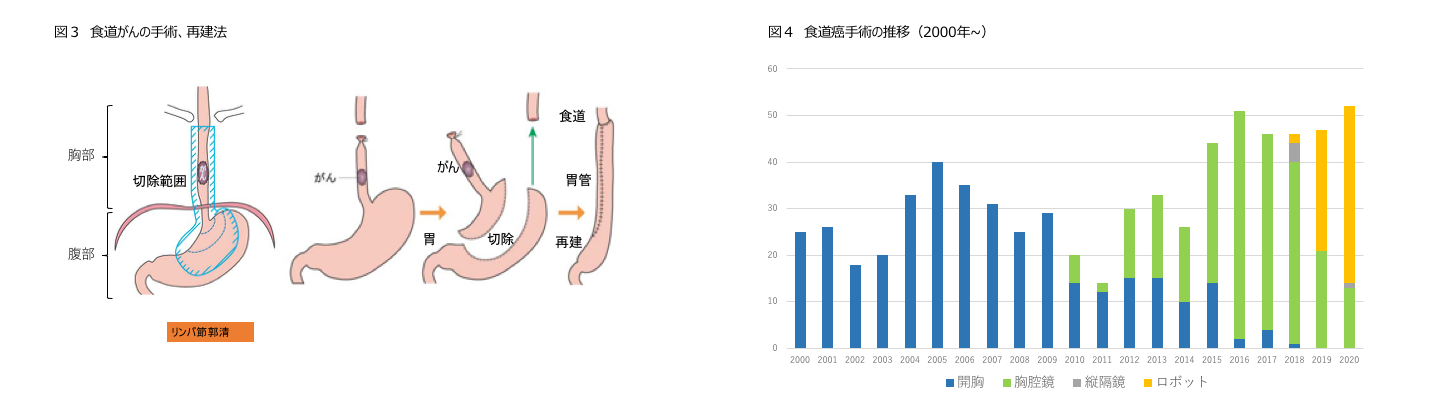
食道がんの手術は、胸部の手術と、腹部の手術が必要になります。胸部では主に、がんを含む食道を取り除きます(切除)。腹部では主に、切除した食道のかわりになる、食べ物の通り道を作成します(図3)。
また術前の準備、術後の管理については、他科やリハビリ、栄養科など、さまざまな職種と連携をとり、チームとして患者さんのケアにあたっています。
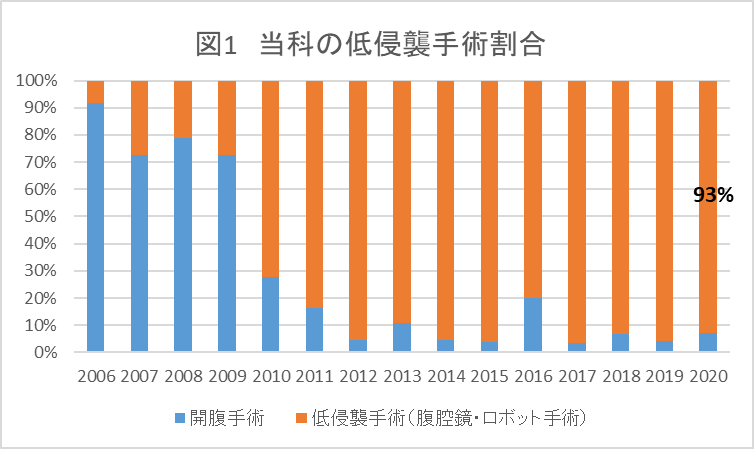
2010年から当科では胸腔鏡手術を取り入れ、2016年には90%以上の症例で胸腔鏡手術を行うようになりました(図4)。2018年からロボット手術を開始し、現在はロボット手術を中心に行っています。
術後は合併症がなく経過すれば、2-3週間での退院が可能です。傷が小さいため、開胸手術に比べて回復が早い傾向にあります。退院したあとも、定期的に再来していただき、引き続き当科で診療を行います。
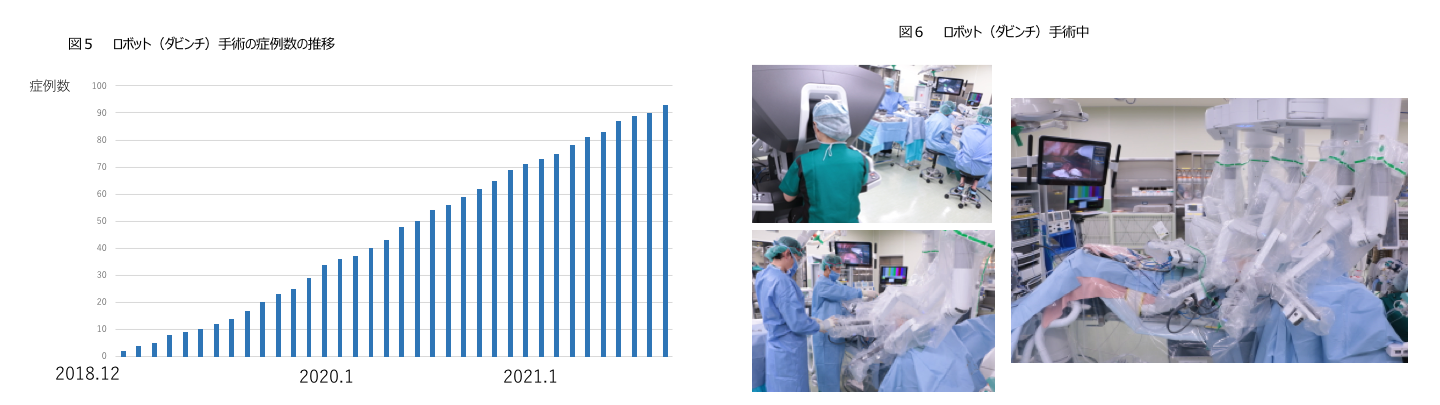
食道がんに対するロボット手術は2018年4月から保険適応となりました。当科では2018年12月から取り入れています。
現在ではロボット手術のプロクター認定をうけた食道外科専門医を中心に手術を行っており、全国でも有数の手術数を行っています(図5、6)。
3D画像と通常のカメラよりも拡大視できること、ロボットの鉗子に人間の手と同じような関節機能があることから、これまで以上に精緻で安全な手術を達成することができます。
食道がんは食事摂取や発声といった、生きるうえで非常に重要な機能に影響を及ぼします。わたしたちはがんを治すだけではなく、機能温存や術後の生活まで考慮した治療が必要と考え、「がんを治す」ことと「患者さんの負担を減らす」ことの両立を目指しています。
主に以下スタッフが食道がん患者さんを担当します。その他にも専門知識を持つ消化管グループのスタッフが診察を行いますので安心して治療を受けられます。
◆木村和恵(外科学会専門医、消化器外科学会専門医、内視鏡外科学会技術認定、食道外科専門医、ロボット手術プロクター)
◆中ノ子智徳(外科学会専門医、消化器外科学会専門医、内視鏡外科学会技術認定)
◆沖 英次(外科学会専門医、消化器外科学会専門医、内視鏡外科学会技術認定、食道外科認定医、がん薬物療法専門医、ロボット手術プロクター)
当科の胃癌の治療方針
胃癌治療ガイドラインに準拠しながら、それぞれの患者さんにとってベストと思われる治療を一緒に考えています。
先端的な臨床試験や治験も数多く行っています。是非一度ご相談ください。
胃がんの治療は、内視鏡的切除、手術、がん薬物療法(化学療法)が中心になります。ここでは当科で行っている外科手術とがん薬物療法についてご紹介します。
当科では、①根治を目指すこと、②体に優しいこと を大切にして胃癌治療を行っています。①根治を目指した手術には、しっかりとした術前診断と術中の判断が必要です。当科では治療前に放射線科、消化管内科と連携して進行度と病変範囲の診断を行い手術の計画を立てています。必要な場合には、手術で胃癌をきれいに取りきるために術前に内視鏡で印をつけたり、術中に病理医に確認するなどして精度の高い手術を行っています。また進行癌の場合は、手術だけではなく薬物療法を併用した集学的治療(術前化学療法、術後補助療法、コンバージョン手術など)により根治を目指しています。②としては低侵襲手術として鏡視下手術(腹腔鏡やロボット手術)や機能温存手術を行っています。
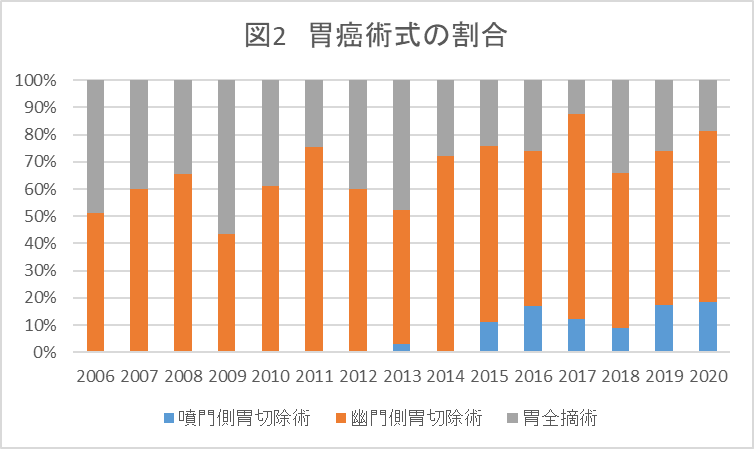
進行胃がんに対しては、手術とがん薬物療法(化学療法、抗がん剤治療)を組み合わせてがんの根治を目指しています。
遠隔転移を伴う胃がん、胃がん手術後の再発の患者さんを対象に当科ではがん薬物療法(化学療法、抗がん剤治療)を行っています。がんの進行に伴う症状を和らげることやその発現時期を遅らせることおよび生存期間を延ばすことを治療の目標としています。胃癌の薬物療法は新規薬剤の登場により時代とともに進歩し患者さんの予後に貢献してきました。しかし、まだすべての方を薬物療法で治しきることができる段階には至っていません。現在、一部薬剤の治療効果を予測するマーカー(HER2、MSI、CPS、ゲノム検査など)を利用しつつ、患者さんの状況に合わせて最適な治療法を選択できるよう心がけています。特にゲノム検査については、九州大学は全国に11施設しか指定されていない「がんゲノム医療中核拠点病院」で、当科はその中でも積極的にゲノム医療を推進しています。多くの先端的な臨床試験や治験を行っており、未承認薬でも一定の条件が揃えば使用できることがあります。ぜひ一度ご相談ください。
心臓、肺、肝臓、腎臓などに併存疾患があり胃の手術を行うには非常にリスクの高い方にも、治療の可能性を考えています。大学病院には各専門の最高の医師が在籍していますので、心臓に疾患がある方、慢性肺炎がある方、肝硬変がある方や腎疾患で人工透析中の方など、院内の各専門科と胃の治療と同時に相談することができます。必要な時には、併存疾患の治療を先行したうえで、全身状態を整えて手術をすることもあります。また手術のやり方を工夫することで体への侵襲を小さくし、併存疾患に影響を与えず手術ができる場合もあります。
九州大学病院 第二外科(消化管外科(2))の大腸がん診療のご紹介
大腸がんは、罹患数、死亡数ともに日本で増加しており、現在大腸がんにかかる患者は全がん患者のうち1位、死亡される患者数は全癌患者のうち2位となっています。
大腸がんの治療は内視鏡的切除、手術、放射線療法、薬物療法などの組み合わせによって行われます。一番いい治療を選択することが我々外科医の任務です。
当科では大腸がん専門の医師が安心・安全・確実をモットーに最適な治療を行っています。
また、大学病院の特性を活かし、最新の治療にも取り組んでおります。
当科の大腸がん手術数変遷(1)
大腸は大きく結腸(盲腸‐S状結腸)と直腸に分けられます。
結腸がんと直腸がんに分けて当科の手術の特色をご紹介します。
盲腸からS状結腸にできたがん(2)です。
結腸がんの手術はよほどがんが大きいものでない限り、すべて腹腔鏡手術で行っており、合併症もほとんどありません。
手術後の経過ですが、通常、手術後3日目より食事を開始しています。入院期間は手術後約7-10日となっております。
★当科の特色
当科では盲腸がんと上行結腸がんに対しては一つの傷で手術を行う単孔式腹腔鏡手術(3)を行っています。
単孔式腹腔鏡手術は整容性にも優れ、痛みも少なく、最短で手術後3-4日で退院できます。
直腸にできたがん(4)です。
直腸がんの手術は骨盤の中を操作する手術となりますので、難易度の高いものになります。直腸の周りは大事な神経が多くこれらを傷つける様々な障害が出ますし、合併症の多い手術となります。
★当科の特色
当科ではDa Vinci(5)を用いたロボット支援下手術を九州でいち早く導入しております。Da Vinciを用いた手術の特徴は3D画像で手術ができる点と精緻な操作ができる点にあります。
★当科の合併症対策
直腸がんの手術は結腸がんの手術と比べて合併症がある程度多く発生します。特に多いものが縫合不全と呼ばれるものであり、その頻度は10%程度とも報告されています。
直腸がんを取り除いた後は、残った腸をつなぎなおすわけですが、このつなぎ目がうまくいかず合併症を起こすことを縫合不全とよんでいます。
縫合不全を起こした場合は入院期間がひと月程度とかなり長くなります。
また、縫合不全は手術後のがんの再発にも影響します(縫合不全を起こした患者さんは再発率が1.7倍も増えると報告されています!!)。
当科では、直腸がん手術の際の縫合不全を防ぐ取り組み(側々吻合: CST吻合)を取り入れ、“縫合不全ゼロ”を目指しております(6)。
★直腸癌に対する最新の治療:手術がいらなくなる日も近いかもしれません。
当科では放射線科の先生とタッグを組み、進行した直腸癌に対しては術前化学放射線療法を行っております。大きな直腸癌にたいして手術前にこの治療行い、がんを小さくすることにより手術後のがんの再発を抑えています。
また、術前化学放射線療法を行った患者さんで、癌が消えてしまい、手術を行わなくてもよくなった方も経験しております(7)。長い方で4年間がんが出てきておりません。
今後、手術を回避できる可能性もあります。
また、最近は術前化学放射線療法に全身化学療法を加えたtotal neoadjuvant therapy (TNT)も行っております。本治療は欧米では主流となっていますが、日本ではまだ普及しておりません。当科では臨床試験として本治療を行い、日本への普及を目指しています。
当科では手術が困難な大腸がんの患者さんも治療しております。
例えば、肺や肝臓に転移があり、手術ではすべて治せない患者さんもいらっしゃいます。
そういった方々には抗がん剤を用いたがん薬物療法を積極的に行っています。
手術ができないと判断されても、がん薬物療法や放射線治療を用いて(集学的治療とよびます)、最終的には手術を行えるように最善の努力を行っています。
当第二外科の特徴としては、科内に肝臓外科医、呼吸器外科医がいることです(8)。
例えばがん薬物療法により肝臓の転移が小さくなった場合、手術ができるか適切な判断ができます。科内ですぐに相談することで、適切な手術のタイミングを失わないようにしております。なかには5回も肝臓転移の手術をした方もいらっしゃいます。
我々は手術が困難と判断されてもあきらめずに治療を行っています。
また、ゲノム検査も行っています。すべての抗がん剤を使い切っても新しい治療が見つけられるように行っています。
沖 英次(外科学会専門医、消化器外科学会専門医、内視鏡外科学会技術認定、ロボット手術プロクター、臨床腫瘍学会薬物療法認定医):当グループのチーフです。手術だけでなく、がん薬物療法、ゲノム治療など全国的に有名な先生です。日夜最新の大腸がん治療を開発すべく、勢力を注いでおります。
安藤幸滋(外科学会専門医、消化器外科学会専門医、内視鏡外科学会技術認定、ロボット手術):手術、がん薬物療法を中心に治療を行っております。大腸がん患者さんに最善の治療を行えるように研鑽を積んでおります。
中西良太(外科学会専門医、消化器外科学会専門医、ロボット手術):大腸がん手術症例数日本一を誇る東京のがん研究センター有明病院で研修を積みました。どんなに難しい手術でも積極的にこなします。患者さんが早く良く治るように心がけています。